Más de 400 millones de personas en todo el mundo sufren de diabetes tipo 2, una enfermedad caracterizada por un aumento en los niveles de glucosa en la sangre, debido a que la forma normal del cuerpo de controlar la liberación de insulina se rompe.
Pero la insulina es solo la mitad de la historia sobre lo que funciona mal en la diabetes tipo 2: la liberación de otra hormona llamada glucagón, que tiene un efecto opuesto a la insulina, también se ve afectada por la diabetes tipo 2.
Ahora, un estudio dirigido por el profesor Patrik Rorsman, del Departamento de Medicina de Radcliffe, descubrió que la exposición a niveles altos de glucosa durante tan solo 48 horas cambia la secreción de glucagón del páncreas, pero puede haber una manera de revertir estos efectos para restablecer la normalidad.
El estudio, publicado en la revista Cell Metabolism, utilizó ratones que habían sido alterados genéticamente para imitar los síntomas de la diabetes tipo 2, así como células de los islotes del páncreas, donados por pacientes con diabetes tipo 2.
Celulas unicas
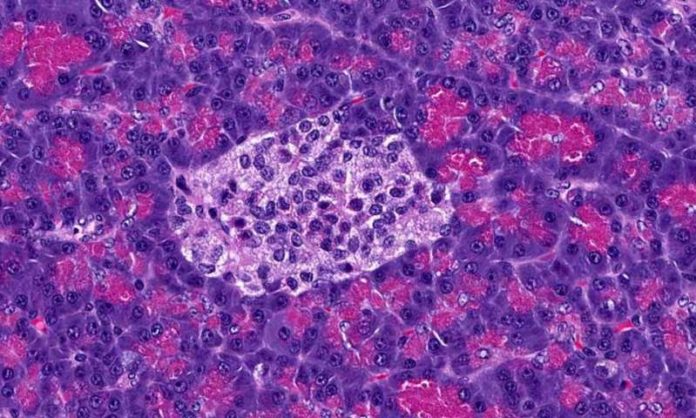
Las células endocrinas, como las células alfa en los islotes pancreáticos, son células excitables que pueden generar pulsos eléctricos (conocidos como potenciales de acción), al igual que las células en el cerebro. Las células alfa y otras células de los islotes pancreáticos utilizan estas señales eléctricas para controlar la liberación de hormonas de los islotes (que incluyen tanto la insulina como el glucagón). Al estudiar el comportamiento eléctrico de las células alfa, el grupo de investigación del profesor Rorsman (con sede en el Centro de Diabetes, Endocrinología y Medicina de Oxford) espera entender cómo se regula la secreción de glucagón.
«En realidad usamos métodos de electrofisiología similares a los que usan los neurocientíficos para registrar de estas células», dijo el Dr. Quan Zhang, uno de los coautores del estudio.
«Solo hay alrededor de 1g de islotes pancreáticos en el cuerpo y solo el 10% de estas son células alfa, por lo que es un proceso minucioso encontrarlas y estudiarlas», dijo el profesor Rorsman. «¡Nuestro grupo se ha especializado realmente en el estudio de estas células, y probablemente hemos estudiado más de estas células que cualquier otro grupo en el mundo!»
Estas células alfa liberan una hormona llamada glucagón, que ayuda al hígado a convertir su almacén de glucógeno en glucosa, que luego se libera en el torrente sanguíneo. El resultado es más glucosa en la sangre.
La insulina, que también es liberada por el páncreas, tiene el efecto opuesto: le indica al cuerpo que absorba la glucosa del torrente sanguíneo, lo que produce menos glucosa en la sangre.
Normalmente, los niveles altos de glucosa dan como resultado que las células beta pancreáticas liberen insulina, por lo que los niveles de glucosa bajan, y los niveles bajos de glucosa hacen que las células alfa pancreáticas liberen glucagón, de modo que los niveles de glucosa suban.
«Pero este fino equilibrio se altera por completo en la diabetes tipo 2», dijo el Dr. Jakob Knudsen, el primer autor del estudio. «En la diabetes tipo 2, los altos niveles de glucosa estimulan a las células alfa pancreáticas a liberar aún más glucagón, lo que hace que los niveles de glucosa aumenten aún más».
Bloqueando la cascada
Pero, ¿qué está pasando realmente mal en las células alfa para producir esta extraña respuesta? El equipo de investigación estudió esto haciendo un seguimiento de lo que sucede con las células alfa expuestas a altos niveles de glucosa, utilizando ratones que se habían criado para tener cambios similares a los experimentados por los pacientes con diabetes tipo 2.
El equipo comparó lo que sucedió en las células alfa diabéticas frente a las normales, y descubrió que la exposición a niveles altos de glucosa durante tan solo 24 horas desencadenó una compleja cascada de procesos celulares que llevaron a que se «empujara» más sodio a las células alfa.
Esto disminuyó el pH de las células, lo que resulta en una menor energía disponible para la célula. Los niveles de energía más bajos cambian la actividad de un canal sensible a la energía en la membrana celular y, en última instancia, hacen que la liberación de glucagón vaya mal.
Pero de manera crucial, los investigadores pudieron revertir demasiada secreción de glucagón tanto en las células como en los ratones mediante el uso de un medicamento que impidió que el sodio ingresara a las células alfa, bloqueando así la cadena de eventos que llevaron a la desregulación del glucagón desde el principio. .
Los altos niveles de glucosa dejan una marca
Sin embargo, los altos niveles de glucosa aún dejaron su huella: las ratas diabéticas con sobrepeso que se sometieron a una cirugía bariátrica de reducción de peso (similar a los humanos) o un tratamiento exitoso de medicamentos para la diabetes aún tenían cambios de proteínas en las células alfa causados por niveles altos de glucosa, incluso después de que sus niveles de glucosa regresaron a la normalidad Además, estos cambios de proteínas no se restringieron al páncreas: los investigadores encontraron cambios similares en las células cardíacas y renales en ratones diabéticos, incluso cuando sus niveles de glucosa habían vuelto a la normalidad.
«Aún estamos comprendiendo la compleja interacción que conduce a la diabetes, pero esperamos que los medicamentos que inhiben estos cambios de proteínas puedan ser una forma de tratar la enfermedad», dijo el profesor Rorsman. «De hecho, ya sabemos que algunos medicamentos que inhiben el ‘transportador’ a través del cual el sodio ingresa a las células alfa han tenido un efecto positivo en la diabetes en animales. Creemos que ahora sabemos por qué».
«Es fascinante que algo con una masa tan pequeña como las células alfa, pueda tener un impacto tan grande en la salud humana», dijo el Dr. Knudsen. «Creemos que comprender la regulación de estas células en individuos sanos y diabéticos mejorará nuestra comprensión» de diabetes y proporcionar nuevas vías de tratamiento para esta creciente población de pacientes «.